|
Actualización a julio de 2017 del
gasto necesario para garantizar su
cobertura
Por el
Dr. Ernesto van der Kooy, Dr. Héctor
Pezzella, Dr. Adolfo Carril,
Cdor. Rubén Ricardo
Roldán, Lic. Pedro Luzuriaga, Lic.
Martin Langsam.
A partir del 2010
realizamos una actualización anual
de la “Estimación del gasto
necesario para garantizar la
cobertura asistencial contenida en
el PMO”, al que desde tres años se
ha sumado la Universidad ISALUD, con
vasta experiencia en la realización
de matrices de valorización del PMO
especialmente entre los años 2002 y
2006. El estudio es una herramienta
esencial para los actores de la
salud que no cuentan con ninguna
provista por el Estado. A partir del
trabajo inicial le hemos agregado
valor a la matriz elaborada y a su
metodología a partir de sugerencias
y de novedades incorporadas en
materia de ciencia y tecnología.
El presente trabajo abarca desde la
anterior actualización del 2016
hasta julio 2017, o sea exactamente
un año. La persistencia de alta
inflación sigue generando fuertes
distorsiones en los diferentes
precios relativos del sector, el
resultado es algunos que se
benefician respecto a otros que
quedan más rezagados.
El Programa Médico Obligatorio (PMO)
comprende un conjunto de
prestaciones de salud o canasta de
prestaciones que deben ser cubiertas
obligatoriamente por las
instituciones de la Seguridad
Social, y también por los Seguros
Privados a partir de la sanción de
la ley 26.682 de Empresas de
Medicina Prepaga. Es considerado
también como parámetro de cobertura
de las Obras Sociales Provinciales y
referencia en el sector público, al
elaborarse los diferentes programas
asistenciales, aunque está lejos de
asegurarse aún en los sectores más
desprotegidos. Dicha canasta de
prestaciones, en muchos casos, está
lejos de obedecer a criterios de
medicina basada en la evidencia o de
costo efectividad incorporándose
prestaciones muchas veces en forma
acrítica y sin considerarse la
fuente de financiamiento de las
mismas.
Al mismo tiempo y como producto de
la incorporación de nuevas
tecnologías, y nuevos
procedimientos, del desuso de otras
y de modificaciones epidemiológicas
(sociedad en transición) las tasas
de uso de los diferentes
procedimientos se han ido
modificando por lo que trasladamos
los cambios detectados a los
indicadores de nuestro estudio.
La metodología utilizada, toma como
parámetros las tasas de uso y los
precios de mercado (sin considerar
costos de administración), de
poblaciones activas del Seguro
Social pertenecientes a Ciudad de
Bs. As, y Conurbano, de ambos sexos,
con rangos etarios entre 0 y 65
años.
Se han recabado indicadores o tasas
de usos para las prestaciones
incorporadas al PMO en diferentes
obras sociales sindicales, en
entidades de prestadores, en cámaras
de diagnóstico y tratamiento, etc.
Se detectaron grandes dispersiones
no justificadas en indicadores, que
pueden deberse a dificultades de
recolección de información, o a
diferentes modalidades de
contratación, oferta de servicios u
acceso.
RESULTADOS
Si se considera solamente el valor
que debe financiar el Seguro Social
Obligatorio (sin los coseguros que
provee el beneficiario, de su
bolsillo, en el momento de la
prestación) al 31 de julio de 2016
el costo per cápita mensual del PMO
era de $ 611,77 y al 31 de julio
2017 de $ 784,11, lo que da un
incremento interanual del 28%. Ello
sin considerar los gastos de
administración.
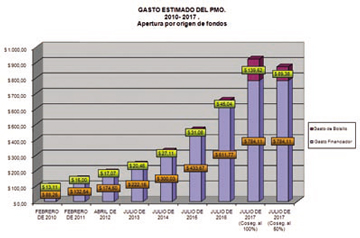 El
Grafico N° I compara los valores
estimados del PMO para las
actualizaciones anuales realizadas
entre 2010 y 2017. Como puede
observarse, el costo del PMO ha
seguido una tendencia creciente con
un incremento sustancial de su tasa
de crecimiento anual desde el 2013 a
la fecha. Esto significa una
aceleración en el incremento de su
costo en dichos años. El
Grafico N° I compara los valores
estimados del PMO para las
actualizaciones anuales realizadas
entre 2010 y 2017. Como puede
observarse, el costo del PMO ha
seguido una tendencia creciente con
un incremento sustancial de su tasa
de crecimiento anual desde el 2013 a
la fecha. Esto significa una
aceleración en el incremento de su
costo en dichos años.
Si, por otra parte, también sin
considerar gastos administrativos,
examinamos la totalidad del valor
necesario para garantizar la
cobertura (lo financiado por los
agentes de salud y lo financiado por
el beneficiario de bolsillo), el
costo per cápita del PMO, al 31 de
julio de 2017 fue estimado en $
923,73 con coseguros al 100% y de $
873,49 simulando coseguros al 50%.
Este valor total comparado con el
resultado obtenido en julio de 2016
de $ 656,81 ha significado un
incremento en un año calendario
(julio2016/julio 2017) del 41 % con
coseguros al 100% y del 33% con
coseguros al 50%.
 La
inflación considerada es de 19,5%;
este índice ha sido elaborado sobre
la información publicada por el
INDEC, tomando desde agosto 16 a
mayo 17 el Índice de precios al
Consumidor (IPC) para la Ciudad
Autónoma de Buenos Aires y los
partidos que integran el Gran Buenos
Aires, y julio 17 el Índice de
Precios al consumidor (IPC)
representativo del total de los
hogares del país. La
inflación considerada es de 19,5%;
este índice ha sido elaborado sobre
la información publicada por el
INDEC, tomando desde agosto 16 a
mayo 17 el Índice de precios al
Consumidor (IPC) para la Ciudad
Autónoma de Buenos Aires y los
partidos que integran el Gran Buenos
Aires, y julio 17 el Índice de
Precios al consumidor (IPC)
representativo del total de los
hogares del país.
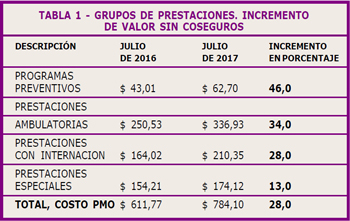
En la Tabla N° 1 se pueden observar
los valores por grupos de
prestaciones sin considerar
coseguros, en julio 2016 y en julio
de 2017.
En dicha tabla vemos que el
porcentaje de incremento resultante
ha sido un 46% para los Programas
Preventivos, un 34% para las
Prestaciones Ambulatorias, un 28%
para las Prestaciones con
Internación y de un 13% para las
Prestaciones Especiales.
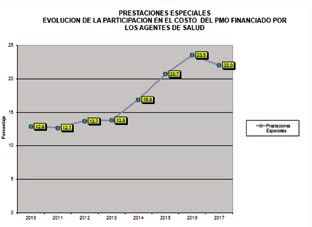 El
Gráfico N° II muestra la evolución
de la participación porcentual de
las prestaciones especiales en el
total del PMO desde 2010 a la fecha. El
Gráfico N° II muestra la evolución
de la participación porcentual de
las prestaciones especiales en el
total del PMO desde 2010 a la fecha.
Cuando se observan las evoluciones
de la participación porcentual de
los diferentes grupos de prácticas,
se nota claramente como las
prestaciones especiales, han pasado
de un 12,9% de participación
porcentual en el valor del PMO al
22% en esta actualización. Ello se
ha debido a aumento de precios
unitarios promedios muy importantes
en determinados rubros (sobre todo
en medicamentos especiales), a la
gran incidencia de la discapacidad,
y a la incorporación de nuevas
prestaciones de cobertura
obligatoria surgidas de Leyes
Nacionales, sin asignación de
partidas presupuestarias específicas
para las mismas.
CONCLUSIONES:
La falta de reportes oficiales que
determinen periódicamente el valor
del PMO hace que los agentes del
sector salud deban prestar
obligatoriamente una canasta de
prestaciones sin contar con una
referencia externa de la variación
de su valor. De la serie de
actualizaciones realizadas desde
2010 se observa un incremento
marcado en valores absolutos y en
porcentaje de participación de las
Prestaciones Especiales, que han
llegado al 22% del PMO en esta
actualización. Si bien el impacto de
la tecnología médica se da en todos
los rubros de la atención de la
salud, es mucho más marcado dentro
del conjunto de prestaciones que
componen el PMO en las denominadas
prestaciones especiales. Este efecto
se genera por las características
propias de las prestaciones
incorporadas: prótesis, implantes y
trasplantes, radioterapia, y sobre
todo el rubro de medicamentos
especiales derivados de los avances
de la biotecnología y la terapia
génica y también por la
incorporación de nuevas coberturas.
El rubro que ha experimentado un
leve aumento este año con relación
al año 2016 ha sido el de
prestaciones con Internación. En el
PMO 2017 participa en un 27% del
total.
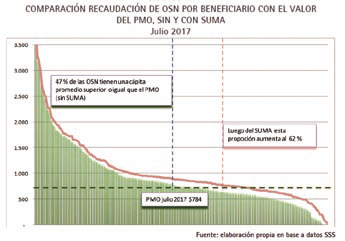
En el Grafico Nº III que sigue a
continuación, se puede objetivar la
cantidad de OSN en condición de
cubrir el PMO antes y después del
SUMA.
 Año
a año se observa un incremento de
costos médicos que se origina en
diversos factores, la inflación
seguramente entre los primeros, pero
también otros que no son
coyunturales y que se verifican en
todos los países, inducidos por la
modificación de los perfiles
epidemiológicos de la población, con
una mayor supervivencia de las
personas y una mayor prevalencia de
ciertas enfermedades crónicas, y
además y sobre todo por la
incorporación continua de adelantos
tecnológicos relacionados con las
prestaciones diagnósticas y
terapéuticas, en muchos casos de
utilización masiva y no siempre
incorporados bajo criterios de costo
efectividad. la Argentina no es el
único país en el que esto ocurre,
muy por el contrario, el crecimiento
del gasto en salud es constantemente
mayor que el del PIB per cápita en
casi todos los países. Año
a año se observa un incremento de
costos médicos que se origina en
diversos factores, la inflación
seguramente entre los primeros, pero
también otros que no son
coyunturales y que se verifican en
todos los países, inducidos por la
modificación de los perfiles
epidemiológicos de la población, con
una mayor supervivencia de las
personas y una mayor prevalencia de
ciertas enfermedades crónicas, y
además y sobre todo por la
incorporación continua de adelantos
tecnológicos relacionados con las
prestaciones diagnósticas y
terapéuticas, en muchos casos de
utilización masiva y no siempre
incorporados bajo criterios de costo
efectividad. la Argentina no es el
único país en el que esto ocurre,
muy por el contrario, el crecimiento
del gasto en salud es constantemente
mayor que el del PIB per cápita en
casi todos los países.
En el caso del PMO, las nuevas
tecnologías deberán necesariamente
someterse a una evaluación de base
científica que examine su eficiencia
y efectividad y que por lo tanto
aseguren su contribución a la mejora
de la salud de la población, en
términos de cantidad y calidad de
vida. Un elemento importante por
observar y modificar es la muchas
veces inexplicable variabilidad de
la práctica clínica, evidenciada en
diferentes frecuencias de uso de
diferentes técnicas y procedimientos
aun en poblaciones similares en
cuanto a sus perfiles
epidemiológicos y composición
demográfica.
Resaltamos como muy importante, la
propuesta de creación de una Agencia
de Evaluación de Tecnologías
Sanitarias, destinada a determinar
el valor de las diferentes
tecnologías sanitarias presentes y
futuras en la mejora de la salud de
la población, sobre la base del uso
de la evidencia científica y
considerando su costo-efectividad.
Su función vinculante, puede ayudar
en la disminución de los costos
generados por la alta litigiosidad
del sistema.
Si bien siempre se nos ha destacado
la integridad del análisis que
efectuamos, y su apropiada
desagregación, ha surgido la
propuesta de efectuarlo por región,
teniendo en cuenta las diferencias
existentes de tasas y precios en las
distintas zonas. Para ello
necesitamos información confiable
disponible para poder avanzar en
trabajos de investigación aún más
completos.
|